Auteur: Jennes Serge
Co-auteurs: Casaer M. (Leuven), Colpaert K. (Gent), Magnette A. (Liège)
Dans le cadre du 20ème anniversaire de notre association (BABI) et dans une optique européenne (congrès de l’European Burn Association à Budapest septembre 2007), nous avons jugé utile et nécessaire d’établir des directives sur la prise en charge préhospitalière des patients brûlés ainsi que sur leur prise en charge intrahospitalière dans des services de soins intensifs ou de chirurgie non spécialisés dans les soins aux brûlés au cours des 72 premières heures post-brûlure. Les recommandations, protocoles et directives qui suivent, concernent principalement et directement les services mobiles d’urgence et de réanimation (SMUR) et les soins d’urgence de tout le pays et dans une moindre mesure tous les hôpitaux belges qui pourraient être confrontés à un afflux massif de brûlés.
Avant la catastrophe de Volendam au 1er janvier 2001, nous étions persuadés qu’en Belgique, et même en situation de catastrophe, tout brûlé grave pouvait être hospitalisé dans un centre de brûlés endéans les 6 à 8 premières heures suivant sa brûlure et que, par conséquent, il n’y avait pas de raison d’enseigner la prise en charge du grand brûlé au personnel médical et paramédical des hôpitaux non spécialisés dans les soins aux brûlés au-delà de la 8ème heure post-brûlure. La catastrophe de Volendam aux Pays-Bas (NL), survenue dans un café « Het hemeltje » a généré en quelques minutes 245 victimes dont 182 hospitalisées : 112 en unité de soins intensifs (SI) - dont 94 nécessitaient une ventilation artificielle - et 70 en salles. L’âge moyen était de 17 ans. 112 patients en SI, cela représente près de 10% de tous les lits de SI des Pays Bas. Les 3 centres de brûlés NL ont une capacité de 55 lits.
En clair, il y a eu 3 fois plus de victimes brûlées hospitalisées qu’il n’y avait de lits pour brûlés. Cette situation a amené de nombreux services hospitaliers et unités de soins intensifs à devoir assurer la prise en charge de grands brûlés pendant 48 à 96 heures.
Les lacunes dans leur connaissance sur le management des grands brûlés ont incité le personnel médical et paramédical de nombreuses institutions hospitalières des Pays-Bas à se former dans ce domaine. Il y eut donc dans le décours de la catastrophe de Volendam, un engouement certain pour le cours Emergency Management of Severe Burns (EMSB) – cours basé sur l’ATLS - qui était pourtant déjà dispensé depuis plusieurs années par la Nederlandse Brandwonden Stichting avec l’aide de la Défense hollandaise. Ce cours EMSB a été créé par l’Australian and New Zealand Burn Association et est aussi enseigné au Royaume-Uni.
Pour les sceptiques, qui pensaient qu’une telle catastrophe ne pouvait arriver en Belgique, les conséquences immédiates de l’explosion de Ghislenghien en juillet 2004 - 171 blessés dont 24 décès, 16 sur place et 8 ultérieurement, 55 grands brûlés, une septantaine d’hospitalisations - rappelèrent que personne n’est à l’abri et qu’une bonne préparation – directives, plan BABI, cours – est indispensable.
Le brûlé grave ou grand brûlé présente une surface corporelle brûlée (SCB) de plus de 10% de sa surface corporelle totale ou présente un des critères d’admission dans un centre de brûlés (voir annexe 3, page 27).
Voici nos recommandations regroupées en 3 parties concernant la prise en charge du brûlé grave au cours des 72 premières heures post-brûlure hors centre de brûlés :
Ils seront réalisés par les témoins de l’accident, les premiers ambulanciers et/ou pompiers arrivés sur place. L’appel au 100 ou 112 est le premier maillon de la chaîne des secours. Les gestes de premiers secours spécifiques sont :
Premier Bilan
Tous ces patients doivent être considérés comme des polytraumatisés ou poly blessés potentiels et pris en charge comme tels.
Ce premier bilan conditionne non seulement la mise en condition et le traitement mais aussi le mode de transport. Il est primordial pour le pronostic vital du brûlé grave.
Mise en condition
A ce stade, la brûlure doit seulement être considérée comme une plaie à protéger du risque de surinfection, car le brûlé est un patient de réanimation en état de choc hypovolémique latent ou patent, exposé à l’hypothermie, à l’hypoxie, ayant habituellement des douleurs très intenses et étant constamment anxieux.
La qualité de la mise en condition, préalable à l’évacuation, est la meilleure garantie pour un transport dans de bonnes conditions. En cas de brûlures de la face, la surélévation de 20 à 30 degrés de l’extrémité céphalique par rapport au cœur limite l’œdème facial et cérébral. Le chauffage de la cellule du véhicule est nécessaire pour prévenir l’aggravation de l’hypothermie. Le confort thermique du brûlé se situe entre 25 et 33°C. Les secousses, les accélérations et les décélérations sont à éviter, pour ne pas induire de déséquilibres hémodynamiques supplémentaires. La surveillance clinique cardiovasculaire, respiratoire, rénale et neurologique guide l’entretien des perfusions et le niveau de la sédation-analgésie.
Quel transport ?
L’ambulance, l’hélicoptère ou l’avion sont des moyens de transport reconnus pour victimes brûlées : ambulance pour les petites distances (< 200 km) ; l’hélicoptère pour les moyennes distances (entre 200 et 400 km) et enfin l’avion pour les grandes distances (> 400 km). L’hélicoptère n’a pas montré de bénéfice sur le transport terrestre en terme de survie ou de morbidité. Mais il permet un gain de temps, un accès plus facile en terrain accidenté ou lors d’embouteillage et embarque très souvent une équipe médicale hyper spécialisée. Comme indication de l’hélicoptère, on peut retenir une distance > 200 km, un réseau routier saturé, la nécessité de l’envoi d’une équipe spécialisée sur place ou le besoin absolu de garantir à la victime un transport interhospitalier le plus bref possible et le plus approprié (cas pédiatriques). Il n’existe ni critères objectifs ni standards nationaux ou internationaux d’évacuation par hélicoptère. Dans les faits, le choix de ce vecteur de transport repose souvent sur un faisceau de critères plus ou moins objectifs et très souvent subjectifs. Une certitude, l’équipe médicale assurant le transport doit être expérimentée et la qualité de la préparation avant l’évacuation est primordiale afin d’éviter un décès dramatique en vol ou dans les minutes qui suivent l’atterrissage. L’observation et la réanimation du patient brûlé en vol restent un défi médical qu’il ne faut pas laisser en des mains non ou peu expérimentées. En situation d’urgence collective, l’hélicoptère a certainement sa place dans le transport du brûlé grave.
RLE BILAN ET LA REANIMATION INITIALS DU GRAND BRULE DOIVENT ETRE IDENTIQUES A CEUX DE TOUT TRAUMATISME
En situation de catastrophe, les moyens en personnel, en matériel de secours et d’évacuation ainsi qu’en temps sont insuffisants par rapport aux nombres de victimes et aux éléments environnementaux. Il s’avère donc capital d’effectuer un triage efficace afin de préserver un maximum de vies et de qualité de vie chez les survivants (garantir le meilleur pronostic vital, fonctionnel et même esthétique).
De par le monde, les explosions et/ou incendies représentent plus de 70% des calamités avec plus de 20 morts sur place. Les brûlologues oeuvrent dans une discipline essentielle en terme de santé publique. Ghislenghien, c’est 16 morts sur place, 147 blessés, 8 décès à l’hôpital, des mois de souffrance psychique et physique pour les victimes et leur famille, des dizaines d’invalides temporaires ou à vie, des dégâts matériels majeurs, des coûts se chiffrant en millions d’Euro.
Ghislenghien, c’est la calamité belge, liée aux explosions et/ou incendies, la plus grave depuis l’incendie de l’Innovation à Bruxelles (323 morts et 150 blessés).
Entre ce tragique 22 mai 1967 et le 30 juillet 2004, de grands progrès ont été accomplis dans les domaines de l’aide urgente et des soins aux brûlés. Dans les années 70, on voit apparaître les premiers centres spécifiquement dédiés au traitement des brûlés. En Belgique, nous sommes choyés car nous disposons de 7 centres de brûlés pour 10 millions d’habitants (3 centres aux Pays-Bas pour 15 millions d’habitants). Cela représente 6,5 lits pour brûlés par million d’habitants (10 en cas de catastrophe nationale) en Belgique contre 3,5 aux Pays-Bas, 8 en France et 9 aux USA. Et ce n’est pas un hasard si la Belgique est l’un des pays les plus performants en matière de traitement des brûlés. Souvenez-vous des catastrophes minières, de l’Innovation, du camion citerne qui embrasa Martelange (12 morts, 24 blessés) et de la tragique nuit de la St Sylvestre au dancing 6-9 de La Louvière (15 morts) ! Ces drames ont fait prendre conscience de la problématique autour de laquelle s’est développée une synergie entre universitaires, militaires et industriels qui créèrent en 1974 le centre des brûlés de Loverval pour les accidentés de la sidérurgie. La création des autres centres (Antwerpen, Gent, HUDERF, Liège, Leuven, Neder over Heembeek) ne se fit pas attendre et en 1987, ces centres ont constitué une ASBL : la Belgian Association for Burn Injuries (BABI) ou Association belge pour le traitement des brûlés (annexe au moniteur belge du 26 mars 1987). Un des buts de cette association est de maintenir à jour un plan de coordination et de régulation des lits pour brûlés en cas de catastrophe nationale : le plan BABI. Ce plan vise à régler les principes d’aide mutuelle entre les différents centres en cas d’accident entraînant un grand nombre de brûlés. Il constitue un complément à la chaîne d’aide sanitaire et médicale (discipline n°2) du plan provincial d’intervention, laquelle est placée sous la responsabilité du médecin inspecteur d’hygiène. Les buts de ce plan de régulation et de coordination sont :
Quand initier le plan BABI ? Lorsqu’un grand nombre de brûlés et/ou de lésions par inhalation de fumée est à déplorer ou à redouter lors d’un accident.
Qui peut initier le plan BABI ? Le centre 100, le médecin du SMUR sur place, le directeur des secours médicaux (DSM), le médecin inspecteur d’hygiène de la province, le centre de brûlés le plus proche de la catastrophe ou le(s) centre(s) de brûlés d’un pays limitrophe ou toute autre autorité sanitaire (ex. SAMU) d’un pays limitrophe confronté à une catastrophe dépassant ses moyens propres.
Comment initier le plan BABI ? En composant le numéro national 02/268 62 00 de la Centrale nationale de régulation des lits pour brûlés ou le 02/264 48 48 ou son fax le 02/262 14 80. L’adresse email est airevac@mil.be. Dans un avenir proche, un site Internet sécurisé sera disponible. La Centrale a été mise en place par la BABI au sein de l’Hôpital Militaire de Bruxelles, structure géographiquement centrale, disposant de moyens de communication très étoffés, d’un personnel multilingue et d’une grande expérience dans le domaine de l’urgence et des catastrophes. Cette centrale fonctionne 24 heures sur 24 et 7 jours sur 7.
Que peut apporter le plan BABI ? La Disponibilité et capacité maximale en lits spécialisés au niveau national et international (pays limitrophes); la Régulation et la Coordination des Evacuations primaires et secondaires; des Moyens d’Evacuation; une ou des B-Team (burn team) et des conseils techniques aux autorités compétentes.
Comment fonctionne la Centrale? La Centrale prend quotidiennement contact avec tous les centres de brûlés afin de tenir à jour la liste des lits spécialisés immédiatement disponibles. Dès qu’elle est informée d’un événement faisant état de nombreux brûlés ou d’une situation à forte potentialité de victimes ou encore d’une demande de déclenchement du plan BABI, elle avertit personnellement le coordinateur. La Centrale s’efforce de collecter les informations suivantes : coordonnées de l’appelant, nombre de brûlés – adultes et enfants – et leur gravité approximative, nombre de brûlés intubés ou nécessitant une intubation trachéale –adultes et enfants (U1, U2, U3).
Qui active le plan BABI ? Sur base des informations reçues, l’équipe de coordination fait déclencher immédiatement le plan BABI ou décide de venir analyser la situation à la Centrale. Dès que la décision de déclencher le plan est prise, la Centrale contacte sans délai tous les centres de brûlés du pays par téléphone ou par fax dans l’ordre chronologique qu’imposent les circonstances. Suite à la demande de la Centrale, chaque centre de brûlés définit ses possibilités d’accueil immédiat et communique sa capacité à la centrale par téléphone et par fax. Si nécessaire, il tente de porter sa capacité d’hospitalisation à 150 %. Il communique par fax sa capacité finale à la centrale, idéalement dans l’heure.
Qui assure la coordination et la régulation des évacuations ? Sur base des informations collectées par la Centrale, l’équipe de coordination organise, en concertation avec l’autorité compétente ayant sollicité la mise en œuvre du plan BABI, la répartition des patients dans les centres de brûlés. Le cas échéant, elle organise les transports secondaires en activant des moyens aériens militaires ou civils.
Qu’est-ce que la B-Team ? La B-Team (burn-team) est une équipe d’experts en brûlures pouvant effectuer un triage, soit sur le lieu de la catastrophe, soit au sein des hôpitaux belges ne disposant pas d’un centre de brûlés suivant l’accident collectif. L’équipe idéale est constituée par un chirurgien, un anesthésiste et/ou intensiviste et un(e) infirmier(ère), tous spécialisés dans les brûlures. Son rôle principal est d’effectuer dans les plus brefs délais suivant la catastrophe (idéalement endéans les 12 à 24 premières heures), un triage des patients brûlés hospitalisés dans des services généraux. Ce triage a pour but de dispenser des conseils et de déterminer les patients qui nécessitent impérativement une évacuation vers un centre de brûlés.
Le plan BABI a été réactualisé en 2005. Cette réactualisation comporte quelques nouveautés comme la B-team et une plus grande implication de la Centrale nationale dans la régulation des évacuations. Elle doit encore être soumise à l’aval du ministère de la Santé et des Affaires sociales.
A la lumière des catastrophes qui ont frappé notre pays ou les pays limitrophes ces dernières années (1988 : show aérien à Ramstein , 1990 : attentat de l’auditoire de l’UCL, janvier 1995 : Switel Hotel à Antwerpen, janvier 2001 : Volendam, octobre 2002 : Cockerill à Ougrée, juillet 2004 : Ghislenghien), on peut statistiquement craindre une catastrophe tous les 3 ans. Le fonctionnement du plan BABI et de sa centrale, véritable clef de voûte dudit plan, garantit la meilleure prise en charge possible en cas d’urgence collective. C’est la raison d’être principale de la BABI !
# : pompe à débit continu ou pousse seringue; TET: tube endotrachéal; VC : voie centrale;
LA : ligne artérielle; SG : sonde gastrique; SU : sonde urinaire ; ST° : sonde thermique;
PO : protection oculaire
Parcimonie, Simplicité et Survie dans les soins au Brûlés
*Tim Brown Auckland New Zealand Burns 29(2003) 197-198
Traitement des 24 premières heures du Brûlé grave
La formule simple du Parkland hospital (formule de Baxter et Shires) est toujours d’actualité : 4mL / kg / % de SCB de Ringer-lactate (Hartmann) au cours des 24 premières heures, dont la moitié est perfusée au cours des 8 premières heures et l’autre moitié au cours des 16 heures restantes. En cas de délai important dans le remplissage (au delà d’une heure) ou de remplissage nettement insuffisant, de lésions d’inhalation associées, de brûlures essentiellement de 3°, de lésions hémorragiques associées ou d’électrocution, les besoins seront plus élevés : 6 à 12 ml/kg/24h. Cette formule, à l’instar de nombreuses autres, sera adaptée en fonction de la diurèse selon le schéma suivant : si diurèse inférieure à 0,5ml/kg/h, augmenter les apports de 25 à 50% ; si diurèse supérieure à 1 ml/kg/h, diminuer les apports de 25 à 50%. La diurèse et les apports liquidiens doivent être évalués à chaque heure. D’autres marqueurs de perfusion tissulaire (lactate, base excess) et l’hémoglobine – l’hémoconcentration secondaire à la plasmorragie - peuvent aussi orienter le remplissage. En cas de brûlure grave associée à une lésion d’inhalation significative, le calcul doit se baser d’emblée sur 6 ml/kg/24h. Durant ces 24 premières heures, les apports liquidiens sont réalisés uniquement avec des solutés cristalloïdes (Hartmann) et d’albumine concentrée à 20% (0,75 à 1 g/kg/jour ou 3,5 à 5 ml/kg/j) dès la sixième heure post-brûlure.
Traitement de la 24° à 48° heure du Brûlé grave
Traitement > 48°heure du brûlé grave
Acute Medical and Surgical Treatment of Major Burn
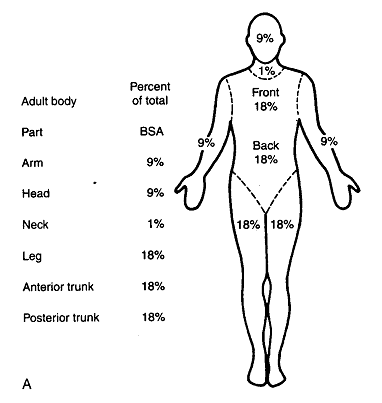
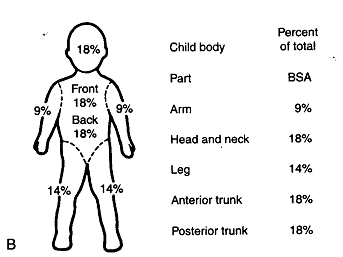
B. Pour les cas pédiatriques, les chiffres ci-dessus sont à adapter à l’âge de la façon suivante:
* : AR fixant les normes auxquelles un centre de traitement de grands brûlés doit répondre
pour être agréé comme service médical au sens de l’article 44 de la loi sur les hôpitaux,
coordonnée le 7 août 1987
** : SCB= surface corporelle brûlée
*** : Staphylococcal Scalded Skin Syndrome
Introduction
La Belgique compte 7 centres ou services spécialisés dans le traitement des brûlés. Cela représente 65 lits spécialisés pour tout le territoire national. En temps de crise, ce nombre peut passer à 100 lits.
En 1987, ces centres ont constitué une ASBL : la Belgian Association for Burn Injuries (BABI) ou Association belge pour le traitement des brûlés (annexe au moniteur belge du 26 mars 1987;…2005). Un des buts de cette association est de maintenir à jour un plan de coordination et de régulation des lits pour brûlés en cas de catastrophe nationale. Ce plan vise à régler les principes d’aide mutuelle entre les différents centres en cas d’accident entraînant un grand nombre de brûlés. Il constitue un complément à la chaîne d’aide sanitaire et médicale (discipline n°2) du plan provincial d’intervention, laquelle est placée sous la responsabilité du médecin inspecteur d’hygiène.
Les buts de ce plan de régulation et de coordination sont :
Etablir des contacts d’assistance réciproque avec les pays limitrophes en collaboration avec les autorités compétentes, en vue de faciliter la recherche de lits spécialisés lors d’une catastrophe dépassant les possibilités nationales de traitement.
Principes de fonctionnement du plan BABI.
2.1 Activation du plan BABI.
Le plan BABI peut être initié par une autorité compétente (alinéa 3) en composant le numéro national 02/268 62 00 de la centrale de régulation des lits pour brûlés.
Ce plan est ensuite amplifié ou au contraire désactivé par la centrale de régulation des lits pour brûlés en fonction de l’évolution de la situation.
Les autorités compétentes impliquées dans la catastrophe en cours peuvent être: le centre 100, le médecin du SMUR sur place, le directeur des secours médicaux (DSM), le médecin inspecteur d’hygiène de la province, le centre de brûlés le plus proche de la catastrophe ou le(s) centre(s) de brûlés d’un pays limitrophe ou toute autre autorité sanitaire (ex. SAMU) d’un pays limitrophe confronté à une catastrophe dépassant ses moyens propres.
2.2 Régulation des lits pour brûlés.
2.2.1 Centrale nationale de régulation des lits pour brûlés.
2.2.2 La Régulation du plan BABI.
En cas d’accident présumé ou réel avec de nombreux brûlés, nécessitant l’activation du plan BABI, l’équipe de coordination prend les dispositions qui s’imposent et notamment :
Toute activation de la centrale donne lieu à un rapport qui est présenté lors d’une réunion du BABI. De même, une synthèse annuelle est présentée dans le courant du premier trimestre de l’année qui suit l’année concernée.
2.2.3 Le Fonctionnement de la Centrale et les différentes phases du plan BABI.
A La permanence.
La Centrale prend quotidiennement contact avec les tous les centres de brûlés afin de tenir à jour la liste des lits spécialisés immédiatement disponibles. A cet effet, chaque centre de brûlés possède un fax. Elle tient le coordinateur au courant de l’évolution du nombre de places disponibles, en particulier si ce nombre est particulièrement réduit. Dès qu’elle est informée d’un événement faisant état de nombreux brûlés ou d’une situation à forte potentialité de victimes, ou d’une demande de déclenchement du plan BABI, elle avertit personnellement le coordinateur.
B La phase I : Activation du plan BABI.
En cas d’accident entraînant un nombre important de brûlés, la Centrale est prévenue par une autorité compétente (voir 2.1.) :.
C La phase II : Montée en puissance.
Suite à la demande de la Centrale, chaque centre de brûlés:
D La Phase III : Régulation des évacuations et répartition des patients.
Sur base des informations collectées par la Centrale, l’équipe de coordination, organise, en concertation avec l’autorité compétente ayant sollicité la mise en œuvre du plan BABI, la répartition des patients dans les centres de brûlés en tenant compte, chaque fois qu’il est possible des traumatismes et/ou pathologies associées, de l’âge, du lieu de domicile du patient et des moyens de transport disponibles. Le cas échéant, elle organise les transports secondaires en activant des moyens aériens militaires ou civils.
E La phase IV : Envoi de B-Team(s).
A la demande du Médecin Inspecteur Provincial de l’Hygiène ou de toute autre autorité compétente concernée par la catastrophe, la Centrale envoie une ou plusieurs B-Team dans les institutions hospitalières non spécialisées ayant accueilli des patients brûlés afin de dispenser des recommandations dans la prise en charge, voire le cas échéant, de recommander l’évacuation vers un centre de brûlés.
F La phase V : Follow-up et rapatriement.
En collaboration avec le médecin inspecteur d’hygiène de la province, l’équipe de coordination assure un suivi quotidien de l’évolution des patients (nombre d’hospitalisés, nombre de patients critiques, décès…). Il est demandé à tous les centres et autres hôpitaux de signaler par fax le décès d’une des victimes de la calamité.
L’orientation vers un centre de brûlés belge des patients rapatriés d’un hôpital non spécialisé ou d’un centre de brûlés à l’étranger sera organisé par l’équipe de coordination et tiendra compte du souhait des victimes ou à défaut de la proximité géographique du domicile du patient ou d’autres facteurs objectifs comme des pathologies ou traumatismes associés pouvant être pris en charge dans l’institution abritant le centre de brûlés et la capacité d’accueil du centre au moment du transfert.
2.3 B-Teams.
2.3.1 La B-Team (burn-team) est une équipe d’experts en brûlures pouvant effectuer un triage, soit sur le lieu de la catastrophe, soit au sein des hôpitaux belges ne disposant pas d’un centre de brûlés à la suite de l’accident collectif...
2.3.2 L’équipe idéale est constituée par un chirurgien, un anesthésiste et/ou intensiviste et un(e) infirmier(ère), tous spécialisés dans les brûlures. Son rôle principal est d’effectuer dans les plus brefs délais suivant la catastrophe (idéalement endéans les 12 à 24 premières heures), un triage des patients brûlés hospitalisés dans des services généraux. Ce triage a pour but de dispenser des conseils et de déterminer les patients qui nécessitent impérativement une évacuation vers un centre de brûlés.
2.3.3 L’équipe de coordination se charge de constituer la ou les B-Team(s), en tenant compte des moyens disponibles au sein de chaque centre au moment de la calamité et de la situation géographique du centre par rapport à la catastrophe.
Dans un souci de clarté, on peut distinguer cinq scénarios d’activation du plan BABI. Ces 5 scénarios peuvent se répartir en trois catégories en fonction de la gravité et du lieu de la catastrophe :
Catégorie I : Catastrophe nationale sous contrôle
Catégorie II : Catastrophe nationale extraordinaire
Catégorie III : Catastrophes à l’étranger
3.1. Catégorie I : Catastrophe nationale sous contrôle
3.1.1. Accident impliquant de nombreuses victimes.
Le nombre de patients brûlés est inférieur au nombre de lits disponibles dans les centres belges. Si le nombre de patients dépasse la capacité du centre de brûlés le plus proche, l’équipe de coordination organise la répartition des patients sur le territoire national, en essayant de tenir compte du lieu de domicile des patients ou de tout autre facteur pertinent.
3.1.2 Catastrophe nationale.
La situation peut être gérée avec le potentiel de lits disponibles en Belgique et dans les pays limitrophes (F, D, NL). Dans ce cas, la centrale de lits sera amenée à organiser dès que possible les rapatriements des belges hospitalisés à l’étranger, en veillant à orienter les patients vers le centre de leur choix chaque fois que cela est possible. Dans tous les cas, des critères objectifs seront utilisés dans le choix de la destination.
3.2. Catégorie II : Catastrophe nationale extraordinaire
Le nombre de patients dépasse les possibilités d’accueil des centres belges et des centres de brûlés limitrophes (NL, D, F). Dans ce cas de figure, les brûlés seront pris en charge dans des unités de soins intensifs de grandes institutions disposant d’un service de chirurgie plastique ou directement dans ce service de chirurgie en fonction de la gravité des lésions. Les centres de brûlés se tiendront à la disposition de ces services afin de leur prodiguer aide et conseils.
3.3 Catégorie III : Catastrophes à l’étranger
3.3.1. Catastrophe dans un pays limitrophe, avec moyens locaux saturés, mais sans implication de ressortissants belges (Volendam 2001).
Dans ce cas, les dispositions applicables à un accident impliquant de nombreuses victimes sur le territoire belge, sont d’application, sous réserve de conserver une capacité de lits disponibles dans les centres belges pour les besoins de la vie quotidienne.
3.3.2 Catastrophe à l’étranger, impliquant des ressortissants belges
Un des trois scénarios précédents est d’application, tout en intégrant les possibilités de traitement du pays où a eu lieu la catastrophe (Los Alfaques 1978)
Recommandations et Cours sur le traitement initial des grands brûlés.
La BABI a pour projet de mettre sur pied un cours pour compléter la formation théorique et pratique du personnel de première ligne (SMUR, SAMU, USI). Ce cours serait calqué sur l’Emergency Management of Severe Burns (EMSB) de la société Australo-New-Zélandaise.
Exercices catastrophes impliquant des brûlés.
Tous les experts l’affirment, la meilleure façon de faire face à une catastrophe impliquant de nombreux brûlés est de préparer un plan spécifique et de le répéter. Nous recommandons des simulations de catastrophes dans le cadre de la médecine d’urgence impliquant les centres de brûlés de façon régulière. L’explosion doit toujours faire partie des simulations vu sa grande fréquence et le polymorphisme des lésions engendrées (brûlés, blessés, blastés, inhalation de fumée).
Incendies domestiques par an
Soutien financier aux patients
Ateliers de prévention par an